体外受精胚移植を受けられる方へ
はじめに
体外受精胚移植(IVF-ET)は、当初卵管のない人のための治療法でしたが、現在では高度の男性不妊症や難治性不妊症等の治療の一つになっており、不妊治療の中でも最終的な治療として位置づけられています。近年では年間70万件以上が体外受精の実施されており、年々増加しています。また、40歳以上の方においては、一般的な不妊治療の位置づけになっております。
不妊治療の全国統計データ
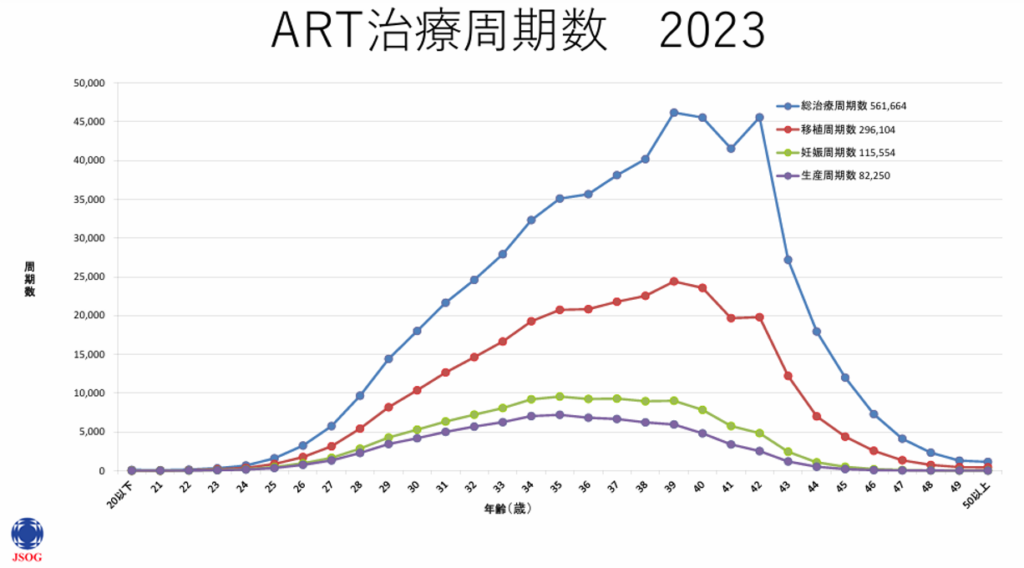
( *ART 生殖補助医療)
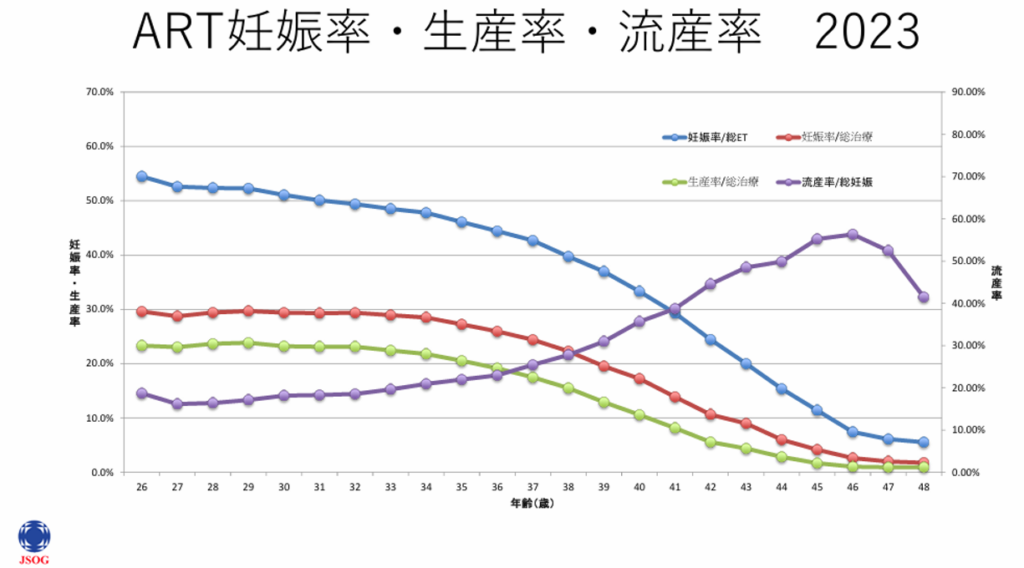
( *ET 胚移植 )
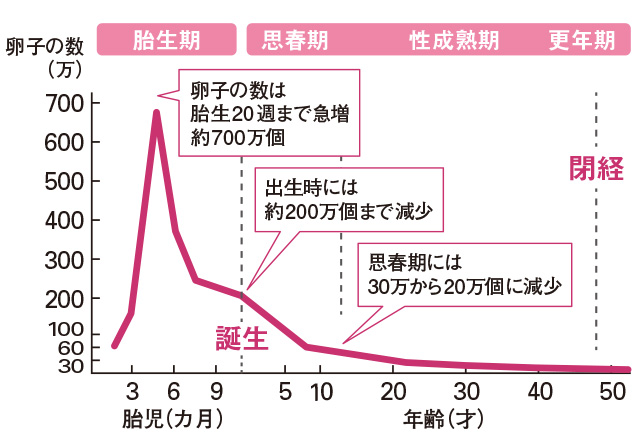
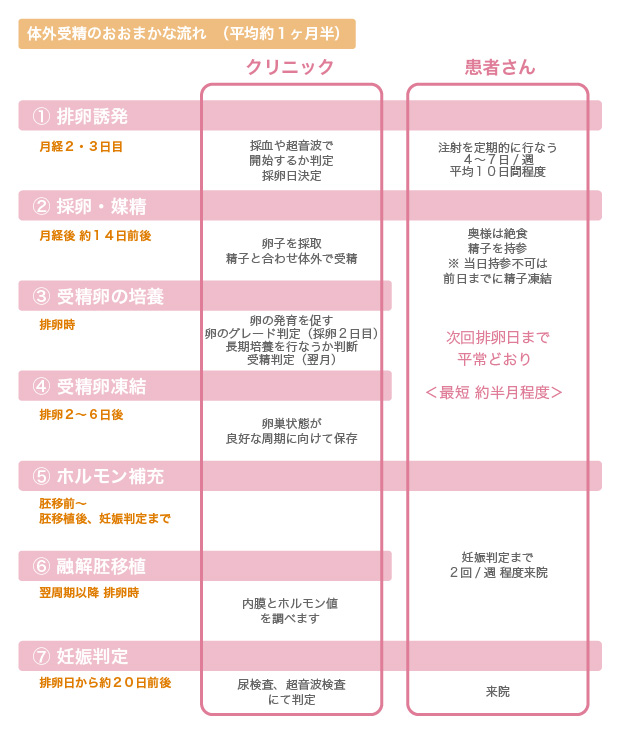
方法とおおまかな流れ
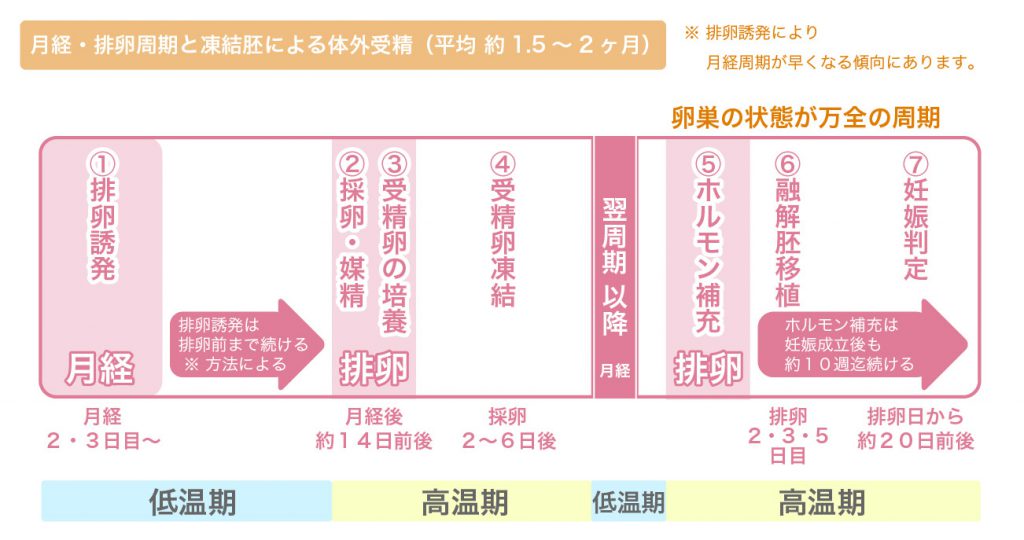
具体的な手順
実際に行う手順は以下の通りです。
| ① 排卵誘発 (月経2・3日目~) |
主に高齢、または卵巣機能の低下により排卵の機能を高めるために行います。方法は飲み薬や注射などがあります。 方法により最低2~4日/週程度通院が必要となります。 |
|---|---|
| ② 採卵・媒精 (月経約14日前後・排卵時) |
卵子・精子それぞれを採取し、体外で受精させます。 採卵は5~40分程度。安静時間を含め3~4時間程度。 |
| ③ 受精卵の培養 | 受精卵を再び体内へ戻す最適な状態になるまで発育させます。発育状態により、妊娠率に大きく影響します。 |
| ④ 受精卵凍結 | 体内へ戻すのに最適な状態まで発育した卵は、一旦凍結されます。卵巣状態が最適な周期に合わせ、再び体内へ戻すことが可能です。 |
| ⑤ ホルモン補充 (採卵の翌周期以降の排卵時期) |
胚移植後に妊娠に適した子宮内の状態を整えていきます。 |
| ⑥ 融解胚移植 (⑥´新鮮胚移植) |
凍結された卵を体内へ戻すために、融かしてから体内へ戻します。 移植時間は5~10分程度です。 |
| ⑦ 妊娠判定 | 尿検査、超音波検査を行います。 |
⇒ 体外受精-胚移植 費用については「費用案内」をご覧下さい
実績
当院の実績は、以下の通りです。
(2020年4月〜2024年12月 当院データ)
| 発育卵胞数あたりの採卵数(採卵率) | 約60~80% |
|---|---|
| 体外受精の受精率 | 約60~70% |
| 顕微授精の受精率 | 約70~80% |
| 胚移植あたりの妊娠率 | 約40% |
| 胚移植後に出産できる生産率 | 約30% |
| 流産率 | 約25% |
*上記は全て個人差があります。
体外受精における各項目と詳細説明
① 排卵誘発
通常、自然排卵では卵胞(卵子の入った袋)が1個のみ発育します。
排卵誘発では、卵胞を複数育てるために、飲み薬(クロミッド、レトロゾール等)やHMG注射による卵巣刺激を開始します。
来院日:月経2・3日目頃
< 刺激方法 >
・クロミッド法
・アンタゴニスト法
・ショート法
・ロング法
・その他(自然周期、PPOS法)
どの方法で行うかは医師やスタッフと相談して決めます。
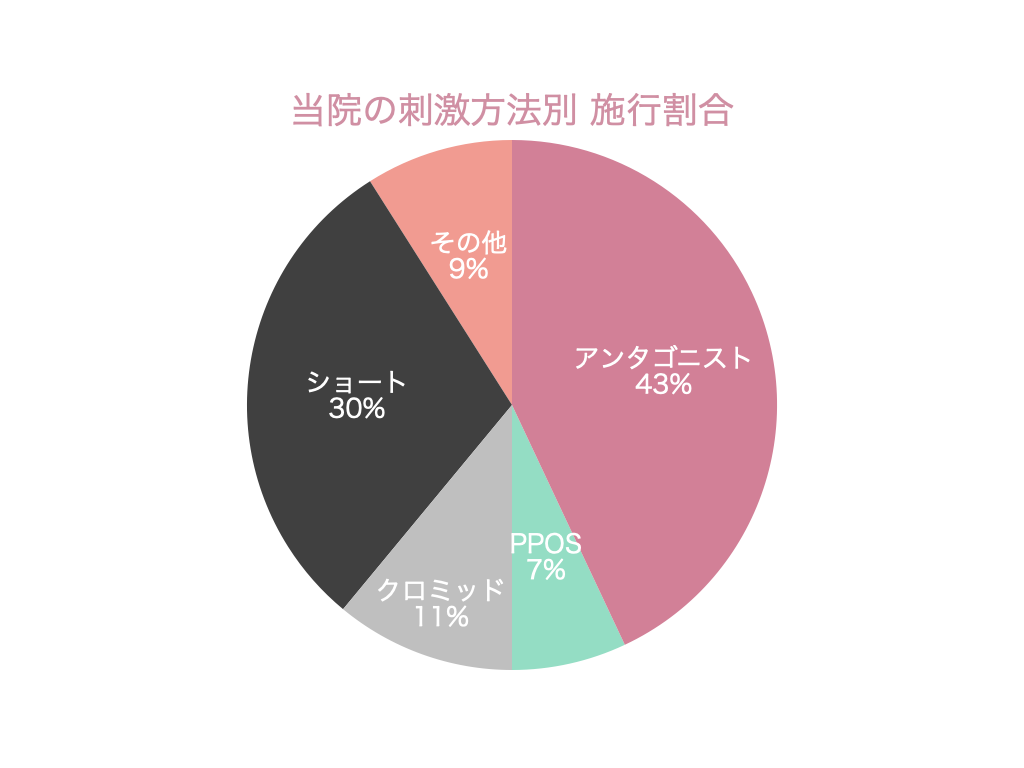
各方法の比較は以下の通りです。
| 刺激方法 | 通院頻度 | 排卵誘発費用 | 平均発育卵胞数 | 対象の方 | メリット | デメリット |
| クロミッド | 2日に1回~毎日 | 約7万~ | 約3~6個 | ・AMH*1が低い ・高齢 ・卵巣の反応性が低下 ・毎日通院できない ・OHSSになりやすい |
・注射が少ない ・費用が少ない ・通院が少ない ・OHSSになりにくい |
・採卵数が少ない |
| アンタゴニスト | 数日以上/週 | 約9万~ | 約7~10個 | ・多嚢胞性卵巣*2 ・OHSS*3になりやすい ・クロミッドで採卵率低い |
・発育卵胞が多い ・OHSSになりにくい |
・誘発剤の反応、効きが悪い方には向かない |
| ショート | 数日以上/週 | 約9万~ | 約7~10個 | ・卵巣の反応性が低下 | ・発育卵胞が多い | 他の方法と比べるとOHSSになりやすい。ただしAMHが1以下の方、また38歳以上のかたはほとんど心配はいりません。 |
| ロング | 数日以上/週 | 約9万~ | 約7~10個 | ・35才以下 | ・発育卵胞が多い ・卵胞が均等に育ちやすい |
・他の方法と比べるとOHSSになりやすい。ただしAMHが1以下の方、また38歳以上のかたはほとんど心配はいりません。 ・HMG注射が多い |
*1…AMH(抗ミュラー管ホルモン)
卵巣予備能を示すものです。数値が高いほど、卵子がたくさんある状態です。
*2…多嚢胞性卵巣
卵巣内に、小卵胞がたくさんある状態です。
*3…OHSS(卵巣過剰刺激症候群)
卵巣やお腹の中に水がたまった状態です。腹痛、お腹の張り、吐き気等の症状がでます。
② 採卵・媒精
| 採卵 | 採卵とは、卵胞に針で卵子を採取することをいいます。 採卵は、軽い麻酔(静脈麻酔)をかけ、眠っている間に行います。 |
|---|---|
| 媒精 | 媒精とは、採取した卵子を培養(4~5時間)した後に、体外受精・顕微授精を行うことをいいます。 |
通常は、体外受精(卵子の入った容器に精子をふりかける)を行います。
ただし、以下条件の方等は、顕微授精(直接、卵に精子を1匹注入する)により受精させます。
・高度の男性不妊の方
・体外受精で低受精率の方
・抗精子抗体陽性
③ 受精卵の培養
受精卵は通常、下図のような発育をします。
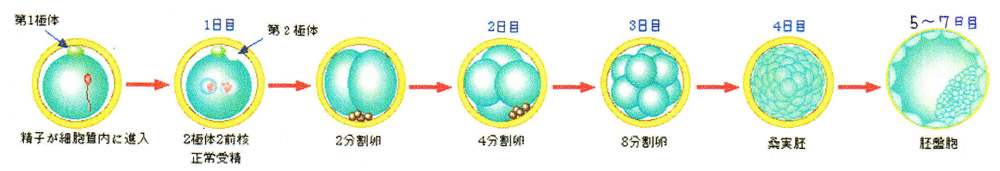
※ 発育スピードや質等は個体差があります。
<受精卵の発育率>
| 採卵後1日目 正常受精した卵のうち |
2日目の4分割卵まで 90%以上が発育 |
|---|---|
| 2日目 4分割卵のうち |
5~7日目の胚盤胞へ到達する卵は 50%程度 ※ 途中で発育停止になる受精卵がでてくるため |
※ 個人差があります
卵胞の数が多ければ多いほど、採取できる卵子の数も多くなり、妊娠する確率も高くなります。
胚盤胞は、その後孵化。子宮内膜と接着(=着床)、妊娠成立となります。
<受精卵の評価(=グレード)について>
・受精卵のグレード

*2020年4月〜2022年12月 当院データ
グレード1:割球が均等で、細胞の断片がない受精卵。
グレード5:割球が不均等で、細胞の断片が多い受精卵
当院の考え方としまして、グレード1の場合は40%程の妊娠率があるため特に長期培養はお勧めしておりません。
グレード 3、4、5の場合は妊娠率が低いので、長期培養をしております。
グレード 2 につきましては状況に合わせて個々に相談しております。
長期培養の全体の胚盤胞到達率は50%弱、30代前半までの方は50%以上ですが、40歳以上の方は35%以下になります。
またグレードの良いものほど胚盤胞に到達しやすく、グレードの悪いものほど胚盤胞に到達しにくいですが、分割期のグレードと胚盤胞のグレードには相関関係が無いため、当院では上記のグレードによる培養を原則行なっております。
| 時期 | 受精卵は、 2日目の4分割卵と胚盤胞において 評価(=グレード)をつけます。 |
|---|---|
| 段階 | 5段階(グレード1~5) |
| 見方 | グレード1が最も良い評価となり、グレードが良いほど妊娠率は高くなります。 |
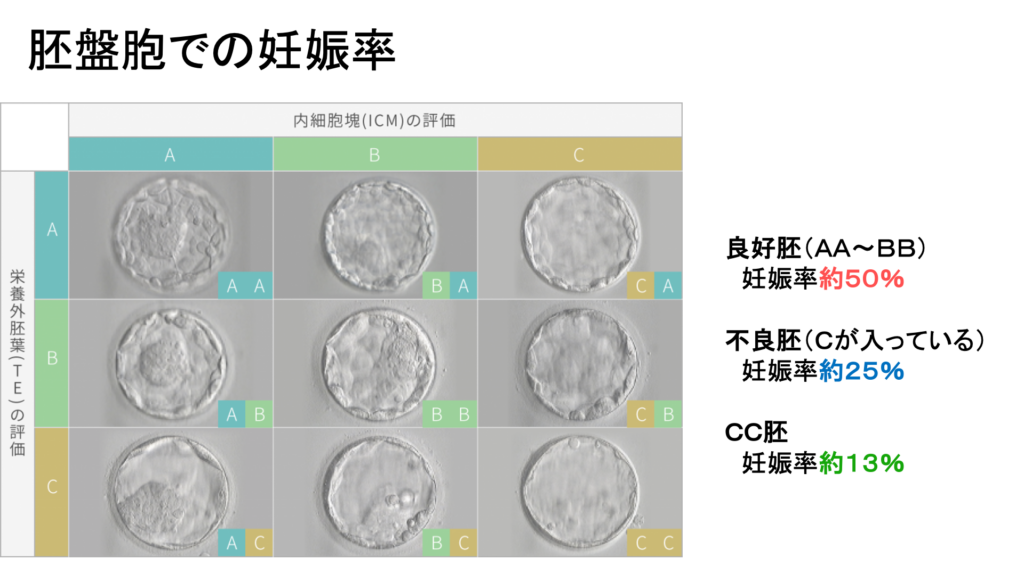
・胚盤胞のグレード
『発育ステージ / ICM / TE』の3項目で評価します。
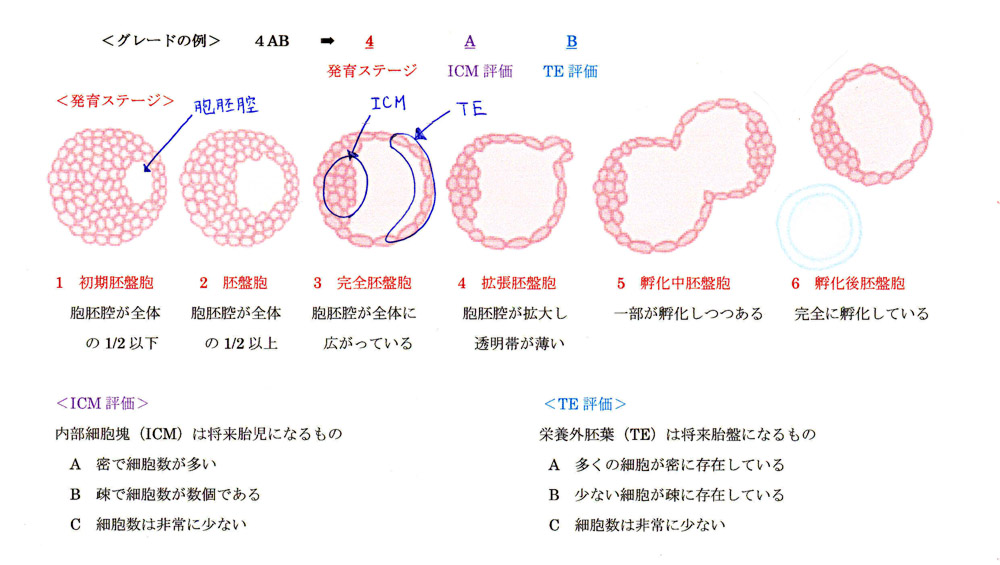
| 発育ステージ | 1~6まで 胚盤胞がどの段階にあるかを示す 原則、ステージ3~5で凍結 |
|---|---|
| ICM | 将来、胎児になる細胞 Aが最も良い評価 |
| TE | 将来、胎盤になる細胞 Aが最も良い評価です。 |
これら3つを組み合わせて表記します。
図の例のように「4AB」など。
3BB以上が、グレードが良い胚盤胞で、妊娠率は高くなります。
胚盤胞での妊娠率
*2020年4月〜2022年12月 当院データ
受精卵の長期培養について
「35歳未満の方の1・2回目の胚移植は原則1個*」となりました。
良好な受精卵が多数ある方は、長期培養を行い、胚盤胞で移植する方法が選択肢としてあげられます。
* 2008年度、日本産婦人科学会会告により
一般的に、2~3日目の分割期胚移植より、胚盤胞移植の方が、移植あたりの妊娠率が良好なためです。ただし、胚盤胞に到達できる受精卵の割合は約50%程度となっています。
| 5日目に胚盤胞になった場合 | 5日目移植します。 余剰胚盤胞は凍結保存します。 |
|---|---|
| 6~7日目に胚盤胞になった場合 | 移植はせず凍結保存。 翌月以降に5日目移植します。 |
※ 胚盤胞に到達できなかった胚は、廃棄となりますのでご了承ください。
2022年4月より保険適用により移植回数の制限が出来ましたので、当院ではなるべく1回の胚移植で妊娠率向上を目指し、下記の通りにしています。
しかし個々の状況によって変わりますのでご相談ください。
<原則>
以下はあくまで原則となりますので、患者さん個々の保険による移植の残回数やご夫婦の希望に応じて対応いたします。ご相談ください
・初回の方はCC胚以外は凍結保存。
・2回目以降の方は6日目の不良胚は凍結保存しません。
・回数に関係なく7日目は良好胚のみ凍結保存。
④ 受精卵凍結
受精卵は、卵細胞内の水分を抜いてから、液体窒素で凍結します。
凍結した受精卵(凍結卵)は、液体窒素中で半永久的に保存が可能です。
| 凍結時期や個数 | 採卵2日後の説明時 医師やスタッフと相談の上、決定 |
|---|---|
| 通常の凍結 移植時期 |
凍結:「胚盤胞」か「2日目の4分割卵」 移植:採卵の翌周期以降 |
< 注意点 >
*採卵翌周期以降は、自然に近いホルモン値になり、子宮内膜の環境は良い状態といえます。そのため、全部の受精卵を凍結して、その良い状態の時に融解胚移植することが多くなっています。
*凍結により、受精卵が傷害される確率は数%で、ほとんどの受精卵が元の状態に戻ります。
体外受精で凍結胚を使用する理由
近年では凍結胚によって出産した割合は9割程に増加、新鮮胚でこどもが産まれているケースは1割程になっているのが現状です。
当院では原則1個移植としてきましたが、2022年4月からの保険適用以来、3回目、6回目などの最後にあたる方には2個移植も許容しております。
詳しくは個々にご相談ください。
( *FET 凍結胚移植 *ICSI 顕微授精 *IVF 体外受精 )
排卵誘発した周期にはエストロゲンなどが上昇したり、ホルモン状態や内膜の通常の状態と異なるため、凍結胚を使用した方が採卵した周期に戻すよりも、自然に近くなり着床の条件が良くなるためです。
全国データでみても、当院においても同様に新鮮胚よりも凍結胚による妊娠率が良好なため、近年では新鮮胚で戻すのではなく、1周期待っていただいて凍結胚で戻すケースがほとんどになりました。
⑤ ホルモン補充
ホルモン補充により、胚移植後に妊娠しやすい子宮内膜環境にします。
方法は「飲み薬・注射・貼り薬・膣座薬等」によるホルモン補充を行います。
必ず医師の指示通りに服用、または、ご来院ください。
妊娠成立した場合は、妊娠10週頃まで、ホルモン補充を行います。
⑥ 融解胚移植
融解胚移植とは、凍結卵を融かし(=融解)、移植をすることをいいます。

| 2日目の凍結卵を 移植する場合 |
排卵日から2日目に 凍結卵を融解 同日に移植を行ないます。 |
|---|---|
| 胚盤胞を移植する場合 | 排卵日から5日目に 胚盤胞を融解 同日に移植を行ないます。 |
| 排卵がない場合について | 融解胚移植は可能です。 |
手順
① 生理中からエストロゲン製剤(貼り薬・飲み薬・注射等)の使用を開始
② 子宮内膜の厚さが、自然排卵と同じ8mm以上になるまで続ける
<子宮内膜が8mm以上になったら>
③ ホルモン採血
<ホルモン値が良ければ>
④「仮の」排卵日を決定
⑤ 上述と同様に移植を行なう
⑥´ 新鮮胚移植
採卵2日目、または、5日目に移植(=新鮮胚移植)することも可能です。
新鮮胚移植は、以下の条件を満たす場合に限ります。
◆ 発育卵胞数が少ない
◆ 採卵時のホルモン値が低い
◆ 採卵時の子宮内膜が8mm以上
◆ OHSSになる可能性が低い
◆ 採卵2日前の黄体ホルモン値が2.0ng/ml以下
<注意点>
*採卵後は、強力な排卵誘発により、ホルモン値が非常に高くなっています。それは、受精卵が発育する卵管や、受精卵が着床する子宮内膜の環境が良くない状態です。その状態で新鮮胚移植をした場合、妊娠しづらいだけでなく、OHSSになる可能性も高くなります。
*その他の注意点は、融解胚移植と同じです。
胚移植時に1個移植をおすすめする理由
.jpg)
| 1個移植 | 当院では9割程度です。 |
|---|---|
| 2個移植 | 当院では1割程度です。 ※2個移植あたりの多胎率15%くらいあります。 |
| 良好胚の場合 | 35歳以上の方、及び35歳未満で移植3回目以降の方は、 1個胚移植をおすすめしております。 ※ 上記の表の如く1、2個になる妊娠率に差異は極めて少なく、また、良好胚を2個戻す場合、多胎になりやすいという事実があるためです。 |
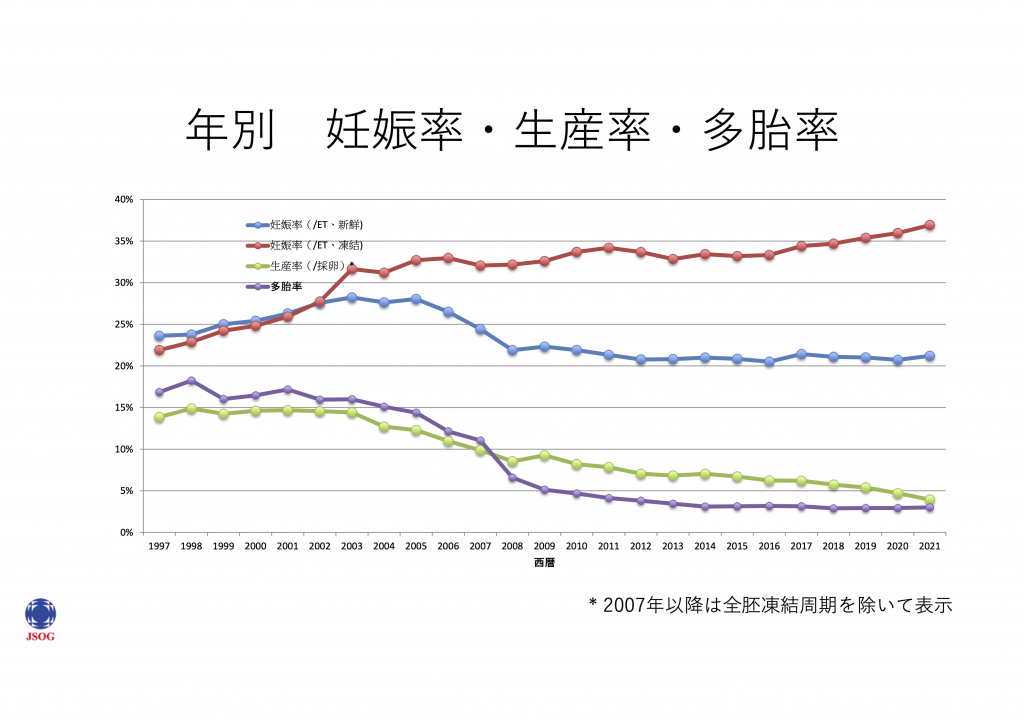
近年では多胎妊娠(双子)が減少しております。
1回目に不成功した場合などに、焦る気持ちから少しでも多く戻すことにより、妊娠する確率があがると期待される気持ちは痛いほど分かりますが、多胎妊娠率があがる、すなわち双子になる可能性が高まりますので、そういった理由から基本的には良好胚は1個移植をおすすめしていることをご理解ください。
よく勘違いされがちなのが、グレードにより異なりますが、良好胚を移植する際、1個から2個に増やしたことで、妊娠率が2倍になるわけではなく、多くても若干の増加しか見込めないのが実状です。
⑦ 妊娠判定
月経から約18〜19日目頃
妊娠判定のため尿検査と超音波検査を行います。
妊娠していない場合は生理が来ます。
⇒ 体外受精-胚移植 費用については「費用案内」をご覧下さい
顕微授精
通常の媒精法で受精しない例や、極度の男性不妊の方が適応となり、卵の細胞質内に、一匹の精子を顕微鏡下に注入する方法で、高い受精率が期待できます。
全体の妊娠率は38%前後です。
反復不成功例には、種々の検査を行った上で、よく相談の上、次回の方針を決定します。
着床障害・着床不全に対する検査について
体外受精や顕微授精でできた受精卵(胚)を移植しても、繰り返して着床しないことがあります。形態が良い胚でも繰り返して着床しないことを「着床障害」といいます。
着床の過程はとても複雑であるため、着床障害・着床不全の原因をはっきりさせることはとても困難です。着床しない原因は、胚側にあるのか、子宮側にあるのか、両方にあるのかそれぞれに対する治療は様々です。
胚の染色体異常が原因で着床しないことが多いのですが、胚の染色体異常を「治す」治療は存在しませんが、場合によりカウンセリングが必要になります。
選択検査項目
1.染色体検査 夫婦 各25,000円
着床障害の原因には
・子宮内膜ポリープ、筋腫、卵管留水腫、慢性子宮内膜炎
・抗リン脂質抗体症候群、凝固能異常、自己免疫抗体異常
・ホルモン異常(高プロラクチン血症、甲状腺機能異常、黄体機能不全)
・子宮内間の問題
などがあり、それぞれに治療が存在します。
それらの治療を行ってもなお着床しないことがあり、近年着床障害の検査の一つとして子宮内膜需要能検査(ERA)が着目されるようになってきました。
子宮内膜需要能検査(ERA)とは、子宮内膜の「着床の窓(implantation window)」がずれていないかを遺伝子レベルで調べる検査です。当院ではERA検査以外にEMMA、ALICEを含めたTORIO検査も行っています。
・貯蔵型ビタミンD 採血・・・3,000円
・Th1/Th2 採血・・・16,000円
ビタミンDは免疫応答にも関係するホルモン(ビタミンと呼ばれていますがその実態はホルモン)です。
ビタミンDの数値が30以下の方はサプリによる補充をお勧めしています。
ビタミンD摂取3ヶ月後ぐらいに再検査が必要です。
※接種するビタミンDはサプリメントになりますので薬品ではありません。
Th1/Th2に関しては免疫応答に異常がある方は免疫抑制剤の内服が推奨されています。ただし保険適用外ですので検査も内服薬も自費となります。
妊娠中のトラブルに共通して関連するのはこの免疫応答の異常であることが多いとされています。原因不明の不育症・習慣流産・着床不全の場合免疫応答の異常が起こっている場合があります。
*余剰卵は凍結保存を施行し随時、融解胚移植が可能です。
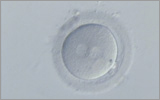
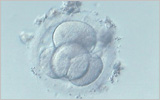
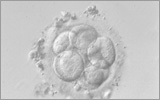
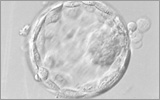
左から1日目、2日目、3日目、5日目の受精卵の写真です
安全性およびリスク
◆ 強力な排卵誘発により、OHSS(卵巣過剰刺激症候群)になる可能性があります。
◆ 採卵後に、腹痛、出血、発熱がみられる事があります。
◆ 移植胚数により多胎になることもあります。
◆ 出生児の奇形、身体的発育、精神運動機能等に関しては、通常の出生児と比べて顕著な差はないと言われています。しかし、体外受精の歴史はまだ浅く、長期予後を含め判明していない点もあります。
◆ 父親が男性不妊症の場合、男児がその遺伝的因子を引き継ぐ可能性が報告されていますが、現段階では、十分に詳細は解明されておりません。
◆ 院内感染防止のため、1年に1回、ご夫婦に感染症検査(B型肝炎・C型肝炎・梅毒・HIV)を受けて頂きます。(費用は1人2,000円~4,000円)
受精卵の移送について
最近、転居等に伴い
受精卵の移送について希望される方がいますので
特殊な事情がある方に関しては協力させていただいております。
但し原則、近隣のクリニックに転院する場合は
移送不可とさせていただいておりますのでご了解ください。